Zusammenfassung
Die frontal fibrosierende Alopezie (FFA) ist eine immer noch eher seltene, in letzter Zeit in dermatologischen Einrichtungen jedoch häufiger diagnostizierte Erkrankung der Kopfhaut, die zu einem bleibenden Verlust der Kopfhaare führt. Sie gehört zu der Erkrankungsgruppe der primär vernarbenden Kopfhauterkrankungen. Charakteristisch für die FFA ist ein Zurückweichen der Haar-Stirn-Grenze, wobei dies häufig auch mit einem Verlust der Augenbrauen einhergeht. Während die ersten Mitteilungen über das Erkrankungsbild der FFA ausnahmslos Frauen nach den Wechseljahren mit heller Haut betrafen, sind heute FFA-Erkarnkungen auch bei Frauen vor der Menopause, bei Männern und sogar bei Kindern beschrieben worden. Die Ursache der FFA ist weitgehend unbekannt; oft wird sie als Unterform der chronisch-entzündlichen Autoimmunerkrankung Lichen planopilaris gesehen. Die Erstlinientherapie konzentriert sich auf verschiedene entzündungs¬hemmende Wirkstoffe, die topisch oder intraläsional verabreicht werden.
Auf einen Blick
+ Auftreten überwiegend, aber nicht ausschließlich bei Frauen nach der Menopause mit heller Haut
+ Symptome Zurückweichen der Stirn-Haar-Grenze, Ausdünnung/Verlust der Augenbrauen, weiße oder rote Gesichtspapeln, Juckreiz und Missempfindungen möglich, häufig starke psychische Belastung der Betroffenen
+ Einflussfaktoren Entzündung der Haarfollikel unter Beteiligung von zytotoxischen T-Lymphozyten, Ursachen und Auslöser weitgehend ungeklärt
+ Therapieoptionen als Erstlinientherapie topische oder intraläsional verabreichte entzündungshemmende Glukokortikoide, als Zweitlinientherapie in Kombination mit systemischem Doxycyclin, Hydrochloroquin oder Retinoiden
+ Ansteckungsgefahr keine
Einführung
Die frontal fibrosierende Alopezie (FFA) gehört zu den vernarbenden Alopezien, die ohne Behandlung zu einem dauerhaften Haarverlust führen. Sie wurde erst 1994 von dem Australier Steven Kossard beschrieben und anfangs nur extrem selten diagnostiziert. Betroffen waren dabei fast ausschließlich Frauen nach den Wechseljahren mit sehr hellem Hauttyp. Inzwischen gehört die FFA allerdings mit einem Anteil von 40 % zu den am häufigsten diagnostizierten vernarbenden Alopezien, und sie tritt zunehmend auch bei jüngeren Frauen, Männern sowie bei dunkelhäutigen Menschen auf. Ob dies an besseren Diagnosemöglichkeiten und einer erhöhten Sensibilisierung der Hautärzte liegt, oder ob die Krankheit tatsächlich zunimmt, ist derzeit noch unklar. Absolut betrachtet ist die FFA trotz ihrer Zunahme allerdings noch immer sehr selten und wird deshalb auch im Register für seltene Krankheiten „Orphan Diseases“ (ORPHA 524492) geführt. Für die Betroffenen kann die Krankheit sehr belastend sein und zu Depressionen und sozialem Rückzug führen.
Ursachen und Auslöser
Die Ursachen und Auslöser der FFA sind noch weitgehend unbekannt. Aufgrund des histologischen Bilds wird die Krankheit oft als Unterform des Lichen planopilaris (Lichen ruber follicularis) verstanden – eine entzündliche Autoimmunerkrankung der Haut, die die Haarfollikel dauerhaft zerstört. Damit zählt die FFA zu den primär vernarbenden Alopezien mit lymphozytärem Entzündungsmuster, bei denen fehlgeleitete zytotoxische T-Lymphozyten die Haarfollikel angreifen. Ohne Behandlung entsteht so eine chronische Entzündung, die die im Haarfollikel enthaltenen Stammzellen, aus denen sich das Haar erneuert, dauerhaft schädigt. Dadurch wird das Nachwachsen des ausgefallenen Haares unmöglich; die Haaraustrittsöffnung wird mit Bindegewebe gefüllt und es bildet sich eine Narbe (Fibrose). Als mögliche Ursache für den Immunangriff auf die Stammzellen wird eine Hochregulation der proentzündlichen JAK-STAT- und Interferon-γ-Signalwege diskutiert. Da die entzündlichen Prozesse bei der FFA jedoch im Unterschied zum Lichen planaris oft deutlich geringer ausgeprägt sind, wird vermutet, dass fehlgesteuerte Vernarbungsprozesse eine zusätzliche Rolle spielen. Hierzu könnte ein Mangel des Peroxisom-Proliferator-aktivierten Rezeptors-(PPAR)-γ beitragen, da dessen Aktivität normalerweise einer übermäßige Bindegewebs- und Narbenbildung entgegen wirkt.
Zu den auslösenden Faktoren der FFA gibt es ebenfalls bisher weitgehend nur Hypothesen. Vermutlich existiert eine gewisse erbliche Vorbelastung; zumindest sind Fälle von familiärer Häufung bekannt, und es wurden bereits vier Gene beschrieben, die das Risiko für eine Erkrankung zu beeinflussen scheinen. Weiterhin werden Hormonveränderungen (Hormonersatztherapie, Gebärmutterentfernung, Schwangerschaft, Einnahme bestimmter Osteoporose-Medikamente), Begleiterkrankungen wie Schilddrüsenprobleme, Rosazea oder Lichen planus, neurogen vermittelte Entzündungsreaktionen, Umweltfaktoren wie die Ernährungsweise, Rauchen sowie Inhaltsstoffe von Gesichts- und Haarpflegeprodukten als auslösende Faktoren diskutiert. Besonders im Verdacht, eine FFA auszulösen, stehen seit einiger Zeit UV-Filter in Sonnenschutzprodukten. So gab es Beobachtungen, dass Frauen mit FFA tendenziell häufiger regelmäßig Sonnenschutzprodukte verwenden als nicht betroffene Frauen. Eine kürzlich erschienene Studie deutet aber darauf hin, dass der vermehrte Gebrauch von Sonnenschutzprodukten eher eine Folge der Krankheit ist als eine Ursache (zum Journal Beitrag).
Symptome und Krankheitsverlauf
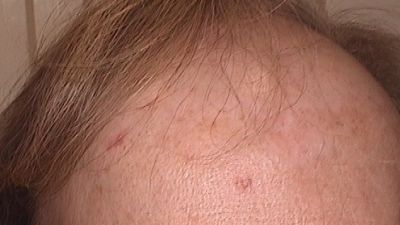
Typisch für die FFA ist das symmetrische, irreversible Zurückweichen der Stirn-Haar-Grenze, wodurch ein größer werdendes Band haarloser, vernarbter Kopfhaut entsteht (Abbildung 1). Der bandförmige Haarausfall muss sich jedoch nicht nur auf die Stirn beschränken, sondern kann auch zum Ausdünnen der Haare an den Schläfen führen und damit auf den ersten Blick an die androgenetische Alopezie des Mannes erinnern. Ebenfalls charakteristisch für die FFA ist ein Ausdünnen bis hin zu einem vollständigen Verlust der Augenbrauen, das den anderen Symptomen bis zu mehrere Jahre vorausgehen kann. In manchen Fällen sind auch die Körperbehaarung im Achsel- und Schambereich sowie an Armen und Beinen und bei Männern der Bart betroffen.
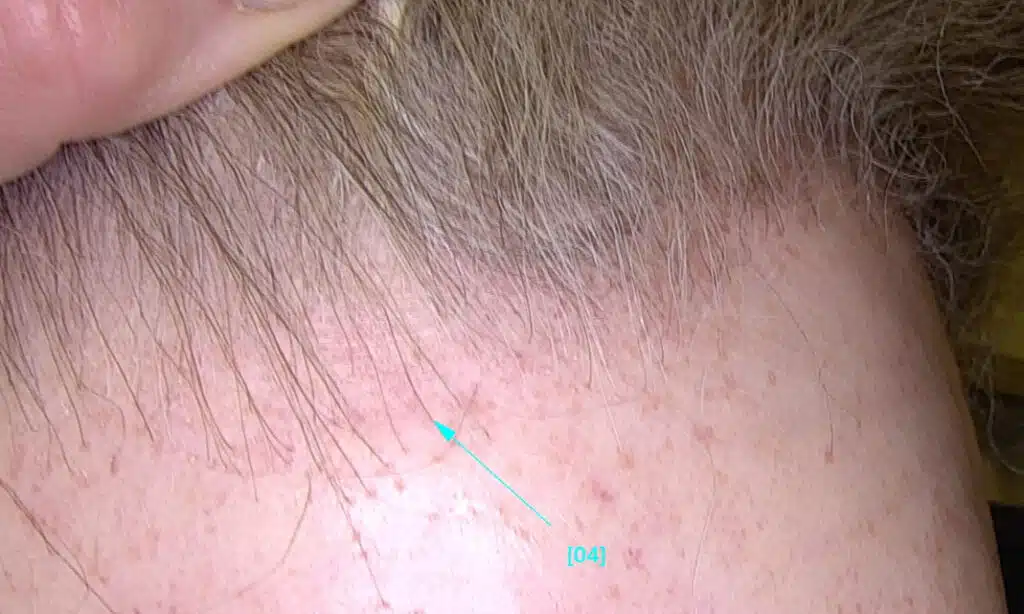
Am Haaransatz ist die Haut um die Haarfollikel häufig gerötet (Erytheme) und stellenweise stärker verhornt (Hyperkeratosen) (Abbildung 2). Im Gesicht können hautfarbene Gesichtspapeln auftreten, die auf die Vernarbung von Vellushaarfollikeln zurückzuführen sind. Aktiv entzündliche Vellushaarfollikel zeigen sich in Form von roten Papeln typischerweise zwischen Augenbrauen und Nasenwurzel. Im bereits haarlosen Kopfhautbereich können einzelne feine Haare (lonely hairs) verbleiben und Stirnvenen sichtbar werden. In Einzelfällen können außerdem Überbleibsel der inneren Haarwurzelscheide, sogenannte Haarhülsen oder Haarschaftzylinder zurückbleiben.
Oft verursacht die FFA keine körperlichen Beschwerden, aber es können auch Juckreiz, Missempfindungen (Dysästhesien), Schmerzen der Haarwurzeln (Trichodynien), vermehrtes Schwitzen der Kopfhaut oder analog zum Lichen planopilaris Schleimhaut- und Nagelveränderungen auftreten. Der Verlauf der Krankheit ist in der Regel langsam fortschreitend. In seltenen Fällen kann sie aber auch spontan zum Stillstand kommen. Die Prognose ist in Abhängigkeit vom Ausfallmuster sehr unterschiedlich. So werden drei verschiedene Arten des Zurückweichens der Stirn-Haar-Grenze unterschieden:
I: bandförmiges Ausfallmuster
II: diffuses Ausfallmuster – Haarausfall auch hinter der Stirn-Haar-Grenze
III: bandförmiges Muster bei erhaltener frontaler Haarlinie
Die beste Prognose wird dem Ausfallmuster III zugeschrieben, während vor allem bei diffusem Ausfallmuster die Prognose besonders schlecht ist.
Diagnose und Differentialdiagnosen
Bei der Erstdiagnose muss die Krankheit differentialdiagnostisch vor allem vom genetisch bedingten Haarausfall (androgenetische Alopezie), dem kreisrunden Haarausfall (Alopecia areata) und einer Traktionsalopezie abgegrenzt werden. Am Anfang der Diagnose steht deshalb eine ausführliche Anamnese zu Dauer und Verlauf des Haarausfalls, der Beteiligung von Augenbrauen, Wimpern und Körperhaaren sowie weiteren Symptomen wie Missempfindungen, Juckreiz oder Schmerzen. Zusätzlich sollten die Patienten nach Vorerkrankungen, eingenommenen Medikamenten einschließlich Hormonen und bekannten Krankheitsfällen innerhalb der Familie befragt werden. Zuletzt sind die Verwendung von Haarpflegeprodukten, Routinen der Haarkosmetik wie das chemische oder physikalische Glätten der Haare sowie der Haartracht (insbesondere Verwendung von beruflichen oder persönlichen Kopfbedeckungen) für die Diagnosestellung von Bedeutung.
Um die Ausprägung der Krankheit zu bestimmen, existieren standardisierte Verfahren. Der FFA Severity Index (FFASI) erfasst die Ausbreitung des bandförmigen Haarverlusts, die Beteiligung der Körper- und Gesichtshaare sowie die Haut-, Schleimhaut- und Nagelbeteiligung. Der Frontal Fibrosing Alopecia Severity Score (FFASS) berücksichtigt außerdem Juckreiz und Schmerzen. Das Zurückweichen der Stirn-Haar-Grenze hat in beiden Kriterien die höchste Gewichtung. Der bandförmige Haarverlust lässt sich auf standardisierte Weise vermessen.
Im Zweifelsfall hilft eine Biopsie im Randbereich des Haarverlusts bei der Diagnosestellung. Das histologische Bild ist meist vergleichbar mit dem des Lichen planopilaris mit einem unterschiedlich dichten Infiltrat von T-Lymphozyten im Bereich der Haarfollikel. Im Vergleich mit dem Lichen planopilaris können die Entzündungen aber auch deutlich schwächer ausgeprägt sein. Die Biopsie einer Gesichtspapel kann verkümmerte Talgdrüsen zeigen.
Differenzialdiagnostisch muss die FFA von weiteren Formen des Haarausfalls abgegrenzt werden: Bei der androgenetischen Alopezie lassen sich im Auflichtmikroskop (Dermatoskop) miniaturisierte Haare und erhaltene, also nicht vernarbte Haarfollikelöffnungen finden. Bei der Alopecia areata bleiben ebenfalls die Haarfollikelöffnungen erhalten. Typisch sind außerdem Haare, die nach außen hin dicker werden (Ausrufezeichenhaare), während sich keine Hautrötungen und Verhornungen um die Haarfollikel zeigen. Dafür können die Haarfollikelöffnungen gelb oder schwarz verfärbt sein. Bei der Traktionsalopezie bleiben am vorderen Haaransatz Terminal- und Vellushaare erhalten. Bei der Trichotillomanie entstehen die kahlen Stellen durch das zwanghafte Ausreißen der eigenen Haare. Hier zeigen sich punktartige Einblutungen und Haare unterschiedlicher Länge; auch können ungewöhnliche Ausfallmuster auftreten.
Therapie und Behandlung
Um den chronisch fortschreitenden Verlauf der Krankheit aufzuhalten, spielt die entzündungshemmende Therapie eine zentrale Rolle. Die Erstlinientherapie setzt auf die Anwendung von topischen oder intraläsional verabreichten Glukokortikoiden wie Clobetasolpropionat und Betamethasonvalerat (beides topisch) bzw. Triamcinolonacetonid-Kristallsuspension (intraläsional). Letzteres lindert auch subjektive Symptome wie Juckreiz und Missempfinden. Zulassungsüberschreitend (off label) kann der topische Calcineurin-Inhibitor Tacrolimus eingesetzt werden. Calcineurin-Inhibitoren haben den Vorteil, dass sie über lange Zeit angewendet werden können, ohne die Haut auszudünnen wie es für Glukokortikoide bekannt ist.
Bei unzureichendem Ansprechen auf die Erstlinientherapie stehen als Zweitlinientherapie weitere Wirkstoffe mit antientzündlichem Effekt zur Verfügung, darunter das Tetrazyklin-Antibiotikum Doxycyclin, Retinoide (Acitretin, Isotretinoin) und das Malariamedikament Hydroxychloroquin. Als effektivste Systemtherapie der FFA gilt heute der 5-α-Reduktase-Inhibitor Dutasterid, der nur für die Behandlung der androgenetischen Alopezie bei Männern zugelassen ist. Bei Frauen erfolgt der Einsatz off-label, im fortpflanzungsfähigen Alter muss die Einnahme mit einer sicheren Verhütungsmethode kombiniert werden. In hochaktiven Krankheitsphasen können Glukokortikoide oder Immunsuppressiva wie Mycophenolat-Mofetil für eine begrenzte Zeit systemisch gegeben werden. In der Praxis hat sich generell eine Kombination von topischen und systemischen Verfahren bewährt. So werden beispielsweise häufig topische Glukokortikosteroide mit dem 5-α-Reduktase-Inhibitor Dutasterid oder oralen Retinoiden erfolgreich kombiniert. Da jeder der genannten Wirkstoffe potenzielle Nebenwirkung aufweist, müssen Nutzen und Risiko für jeden Patienten sorgfältig gegeneinander abgewogen werden.
Unterstützende Maßnahmen
Neben der Erst- und Zweitlinientherapie gibt es eine Fülle von ergänzenden oder alternativen Maßnahmen zur Behandlung der FFA, die individuell ausprobiert werden können.
Aufgrund einer möglichen Beteiligung des PPAR-γ am Krankheitsgeschehen könnte ein Aktivator des Rezeptors wie das Diabetesmedikament Pioglitazon dem Haarausfall entgegenwirken. Die Studienlage ist hier jedoch noch sehr dünn. Ebenfalls noch experimentell ist der Einsatz des autologen (also vom Patienten stammenden) Blutprodukts PRP (plättchenreiches Plasma). Der Nutzen von PRP bei zumindest einigen Patienten wird auf die hohe Konzentration von Wachstumsfaktoren zurückgeführt, die das Haarwachstum stimulieren könnten.
Ein Excimerlaser, der Licht einer Wellenlänge von 308 Nanometer (UVB-Strahlung) verwendet, soll die Aktivität der T-Lymphozyten beeinflussen und wird bei verschiedenen entzündlichen Hautkrankheiten eingesetzt. In Kombination mit topischen und systemischen Therapien können auch Patienten mit FFA von seinem Einsatz profitieren. Das Gleiche gilt für eine Lichttherapie, die ebenfalls bei vielen Hauterkrankungen zum Einsatz kommt. Zu guter Letzt wünschen sich einzelne Patienten eine Übertragung von gesunden Haarfollikeln in den erkrankten Kopfhautbereich. Die Haartransplantation kann durchaus das Erscheinungsbild verbessern, allerdings meist ohne langfristigen Effekt. Zudem kann die Verletzung der Kopfhaut durch die Operation weiteren Haarverlust auslösen. Eine bessere Option ist deshalb die Verwendung von hochwertigen Perücken oder Haarteilen.
Prävention und Vorbeugung
Da die Auslöser der FFA nicht bekannt sind, ist eine Prävention nicht möglich. Ein frühzeitiger Behandlungsbeginn ist sinnvoll, da einmal verloren gegangene Haare in der Regel nicht wieder nachwachsen können. Ein Ausdünnen der Augenbrauen kann als Vorwarnzeichen gesehen werden und sollte deshalb in einer Hautarztpraxis abgeklärt werden.
Quellen und weiterführende Literatur
U. Blume-Peytavi et al. (2022). Frontal fibrosierende Alopezie – aktuelles Wissen. Hautarzt 73: 344-352.
H. Wolff, T. W. Fischer, U. Blume-Peytavi (2016). Diagnostik und Therapie von Haar- und Kopfhauterkrankungen. Deutsches Ärzteblatt 113, 377-386.
R. Imhof, S. N. Tolkachjov (2020). Optimal management of frontal fibrosing alopecia: A practical guide. Clin. Cosmet. Investig. Dermatology 13, 897-910.
M. L. Porriño-Bustamante et al. (2022). Frontal fibrosing alopezia and sunscreen use: A cross-sectional study of actinic damage. Acta Derm. Venereol 102, adv00757.