Zusammenfassung
Die Wundrose ist eine bakterielle Infektion der Dermis (Lederhaut), die sich hauptsächlich an den Unterschenkeln und im Gesicht zeigt. Verursacht wird sie durch überwiegend Streptokokken, die durch kleine Hautrisse in tiefere Hautschichten eindringen. Typische Symptome sind ein überwärmter, schmerzhafter, hellroter Ausschlag mit glänzender Oberfläche sowie Allgemeinsymptome einer akuten Infektion wie Lymphdrüsenschwellung, Fieber und Schüttelfrost. Die Wundrose lässt sich in der Regel gut mit Penicillin behandeln. Werden allerdings die Eintrittspforten der Erreger nicht beseitigt, kann die Wundrose immer wieder auftreten und chronische Schäden des Lymphsystems hervorrufen.
Auf einen Blick
+ Auftreten mit zunehmendem Alter häufiger
+ Symptome akute Entzündung mit Schwellung und Rötung des betroffenen Hautbereichs, scharf begrenzter Ausschlag mit zungenförmigen Ausläufern, meist Fieber, Schüttelfrost und Lymphdrüsenschwellung
+ Einflussfaktoren Störung der Hautbarriere in Form von Rissen und kleinen Wunden, Besiedlung der Haut mit beta-hämolysierenden Streptokokken
+ Ansteckungsgefahr Übertragung der Bakterien durch direkten Hautkontakt möglich
Einführung
Die Wundrose oder synonym das Erysipel gehört zu den bakteriellen Haut- und Weichgewebeinfektionen. Die Infektion betrifft vor allem die unter der Oberhaut (Epidermis) liegende Lederhaut (Dermis) sowie die dort vorkommenden Lymphgefäße und ist damit von oberflächigen Infektionen der Oberhaut abzugrenzen. Charakteristisch für die Wundrose ist das Auftreten von Allgemeinsymptomen wie Fieber und Schüttelfrost zusätzlich zu den Entzündungssymptomen im betroffenen Hautbereich. Dies gilt jedoch vor allem für eine erstmalige Erkrankung, während wiederkehrende Fälle meist milder verlaufen (sog. mitigiertes Erysipel).
Ausgelöst wird die Wundrose hauptsächlich durch Streptokokken, die durch kleine Risse und Wunden in der Oberhaut in den Körper gelangen, jedoch können auch andere Bakterien wie Staphylococcus aureus eine Rolle spielen. Im Unterschied zu diesen lassen sich Streptokokken in der Regel gut mit Hilfe von Penicillin bekämpfen. Eine nicht ausreichende Behandlung der Infektion, aber auch nicht beseitigte Eintrittspforten der Erreger, können zu einem erneuten Auftreten der akuten Infektion führen (Rezidiv). Wiederholt auftretende und chronische Wundrosen verursachen häufig eine irreversible Schädigung der Lymphgefäße und damit eine Neigung zur Bildung von Gewebeschwellungen (Ödemen). Diese bieten eine nährstoffreiche Umgebung für die Bakterien und begünstigen damit wiederum die Entstehung von Wundrosen. Da die Haut im Alter trockener und dünner wird, treten mit zunehmendem Alter häufiger Hautrisse und kleine Wunden auf, so dass Wundrosen bei älteren Menschen vermehrt beobachtet werden können.
Ursachen und Auslöser
Die Wundrose als eine akute bakterielle Infektion der Lederhaut wird durch Bakterien aus der Gruppe der Streptokokken ausgelöst. Diese im mikroskopischen Bild rundlich bis ovalen Mikroorganismen liegen in Ketten oder Paaren zusammen, sind unbeweglich und bilden keine widerstandsfähigen Dauerformen wie Sporen. Im Gegensatz zu den ebenfalls häufig Hautinfektionen verursachenden Staphylokokken, sorgen Streptokokken nicht für die Produktion von Eiter. Auch sind sie leichter mit Hilfe von Antibiotika zu bekämpfen, da sie weniger Resistenzen aufweisen.
Aufgrund ihrer Fähigkeit, rote Blutkörperchen zu zerstören (Hämolyse), werden Streptokokken in verschiedene Gruppen eingeteilt. Die Wundrose wird in der Regel von beta-hämolysierenden Streptokokken verursacht. Dies bedeutet, dass die Bakterien auf einer Kulturplatte, die Blut enthält, in der Lage sind alle roten Blutkörperchen aufzulösen. So entsteht auf der rot gefärbten Platte um die Bakterienkolonie herum ein klarer Hämolysehof. Der bekannteste Vertreter der beta-hämolysierenden Streptokokken ist Streptococcus pyogenes, vor allem bekannt als der Erreger des Scharlach. Streptococcus pyogenes gehört in die Gruppe A der beta-hämolysierenden Streptokokken, die mit über 90% die meisten Fälle von Wundrose verursachen. Es können aber auch Vertreter der Gruppen B, C oder G eine Wundrose auslösen, sowie andere Bakterien wie beispielsweise der eiterbildende Staphylococcus aureus eine Rolle spielen.
Die Wundrose entsteht immer ausgehend von einer Störung der Hautbarriere, die den Bakterien die Überwindung der Oberhaut und das Eindringen in die tieferliegende Lederhaut ermöglicht. Häufig sind dies kleine Verletzungen wie Hautrisse zwischen den Zehen oder im Bereich der Nase, vor allem nach Erkältung mit starkem Schnupfen. Auch eine nichtbehandelte Pilzerkrankung der Zehenzwischenräume stellt eine häufige Eintrittspforte dar. Bedingt dadurch und durch die Tatsache, dass die Wundrose immer in einem gewissen räumlichen Abstand zur Eintrittspforte entsteht, treten die meisten Fälle an den Unterschenkeln und im Gesicht auf. Allerdings können prinzipiell auch an anderen Körperteilen Wundrosen auftreten, beispielsweise ausgehend von einer oberflächigen Infektion der Oberhaut (Impetigo), von der durch kratzbedingte Verletzungen Bakterien in die Lederhaut einwandern. Auch Narben, z.B. nach einer Brustentfernung, können die Eintrittspforte für die Bakterien sein. Größere Wunden sind dagegen seltener eine Eintrittspforte für Streptokokken und damit weniger relevant für die Entstehung von Wundrosen.
Die hauptsächlich für die Wundrose verantwortlichen β-hämolysierenden Streptokokken gehören in der Regel nicht zur normalen Hautflora des Menschen. Dennoch können sie in der Nasenschleimhaut von gesunden Erwachsenen und Kindern vorkommen. Bei letzteren ist dies bei 2-8%, bei jungen Erwachsenen sogar bei 20-30% der Fall. Weiterhin, wenn auch sehr selten, können β-hämolysierende Streptokokken der Gruppe A in der Vaginalschleimhaut gefunden werden. So sind sie bei etwa 0,03% aller untersuchten Schwangeren in Schleimhautabstrichen nachweisbar.
Symptome und Krankheitsverlauf
Da sie von einer Hautläsion ausgeht, wird die Wundrose normalerweise nur einseitig ausgeprägt, d.h. es ist beispielsweise nur ein Bein betroffen. Sie beginnt mit einer akuten Entzündung der Lederhaut (Dermatitis) und zeigt die hierfür typischen Symptome wie ein Spannungsgefühl und Druckschmerz an der betroffenen Stelle, die sich bei Berührung warm anfühlt. Es folgen eine sich ausbreitende Rötung und Schwellung des erkrankten Körperteils. Der hellrote, glänzende Hautausschlag (Erythem) bleibt dabei scharf begrenzt und bildet zungenförmige oder unregelmäßige Ausläufer. Charakteristisch für die Wundrose ist außerdem das Auftreten von starken und früh einsetzenden Allgemeinsymptomen einer Infektion wie Fieber, Schüttelfrost und eine Schwellung der Lymphknoten. Je nach Ausprägung können sich auf dem Ausschlag außerdem Bläschen oder große Blasen bilden (Erysipelas vesiculum et bullosum).
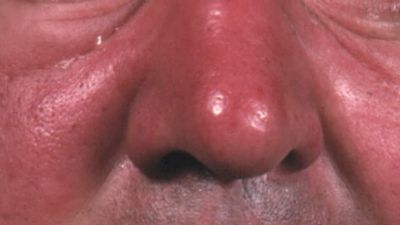
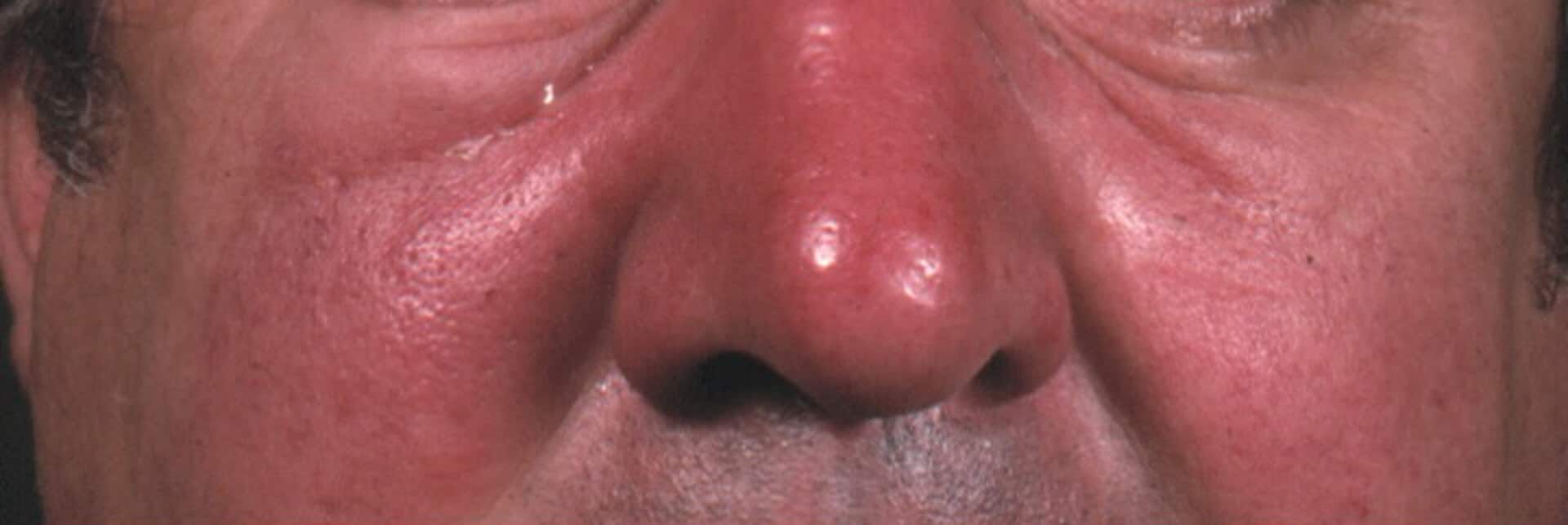
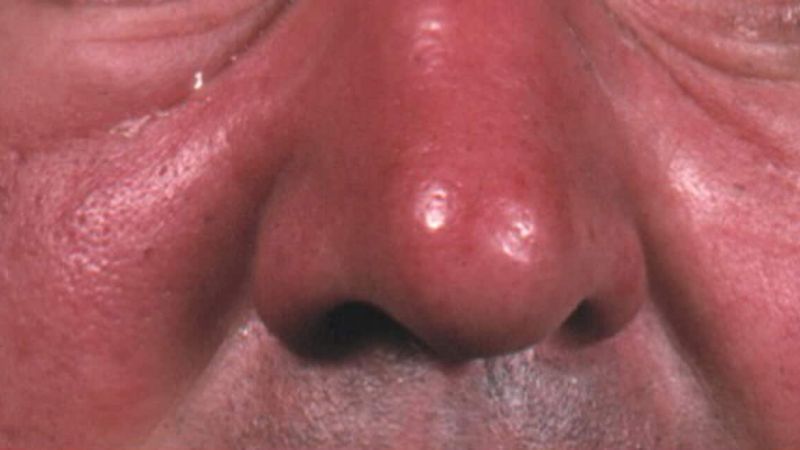
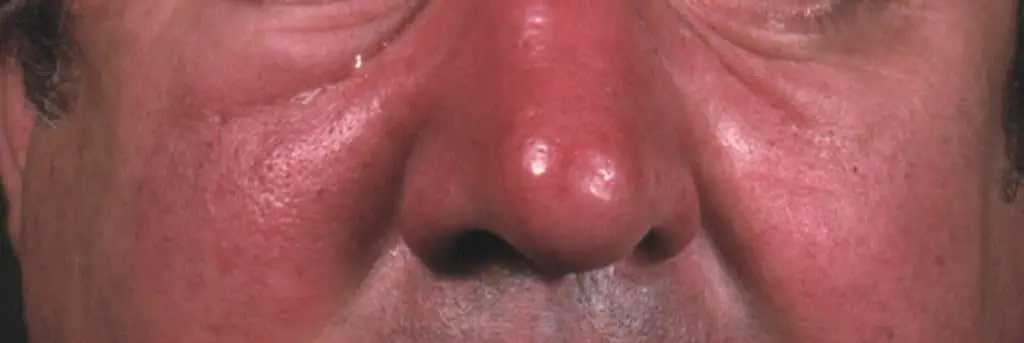
Neben einem Auftreten an den Unterschenkeln ist vor allem das Gesichtserysipel häufig. Dieses beginnt auf dem Nasensattel und breitet sich schmetterlingsförmig aus. Dabei bilden sich schmerzhafte Ödeme, die das Sprechen und die Nahrungsaufnahme behindern. Im schlimmsten Fall kann sich die Infektion auf die Augenhöhlen und die Blutgefäße der harten Hirnhaut (Sinus sagittalis) ausdehnen und durch die Bildung von Blutgerinnseln (Sinusthrombose) zu Schlaganfällen führen. Besonders schwere, aber seltene Verlaufsformen der Wundrose sind die nekrotische Wundrose (Erysipelas gangraenosum) und das Erysipelas phlegmonosum, bei dem sich Abzesse bilden, in denen häufig auch Staphylokokken nachweisbar sind. Besonders gefährdet sind dabei die Augenlider, die Augenhöhle und das Mittelohr.
Bei rechtzeitiger Behandlung heilt die Wundrose in der Regel vollständig aus, wobei es durch eine Schädigung der Lymphgefäße allerdings zu einer chronischen Ödembildung kommen kann. Manche Patienten entwickeln an der gleichen Stelle immer wieder auftretende Wundrosen, manchmal im Abstand von nur wenigen Wochen. Man spricht dabei von einem chronisch-rezidivierenden Erysipel, das meist dadurch entsteht, dass die Eintrittspforten der Erreger nicht beseitigt wurden. Risikofaktoren sind dabei vor allem Hautrisse im Bereich der Füße, oft verursacht durch Fußpilzerkrankungen (mazerative Tinea pedum) sowie eine angeborene Neigung zu Lymphödemen, eine Venenschwäche und Durchblutungsprobleme der Beine aufgrund von Gefäßverkalkungen. Wird das chronisch-rezidivierende Erysipel nicht ausreichend behandelt, kann die Infektion auf die Lunge, das Herz und die Nieren übergreifen. Weiterhin kann eine zunehmende Gewebeverdickung durch Lymphödeme, eine tiefe Beinvenenthrombose oder eine Sepsis entstehen.
Diagnose und Differentialdiagnose
Eine Wundrose wird in der Regel klinisch anhand der typischen Symptome diagnostiziert. Ein Nachweis von Bakterien auf der Hautoberfläche ist dagegen nicht aussagefähig, und auch Blut- und histologische Untersuchungen sind in der Regel nicht sinnvoll. Letztere zeigt im Gewebe der Lederhaut vermehrt weiße Blutkörperchen sowie eine Gefäßerweiterung als Zeichen einer Entzündungsreaktion. In manchen Fällen lassen sich auch Bakterien nachweisen. Oft greifen Entzündung und Ödeme auf die unter der Lederhaut liegende Unterhaut (Subcutis) über.
Meist lassen sich Wundrosen anhand der typischen Symptome eindeutig diagnostizieren. Probleme bereitet manchmal das Gesichtserysipel, da Entzündungen, die durch andere Bakterien wie Staphylococcus aureus und Haemophilus influenzae ausgelöst werden, im Gesicht sehr ähnliche Ausschläge hervorrufen. Früh eintretendes Fieber ist immer ein guter Hinweis auf eine Wundrose und untypisch für die häufigsten Differentialdiagnosen. Zu diesen gehören insbesondere die akute Stauungsdermatitis (Hypodermis), eine ausgeprägte Insektenstichreaktion und Infektionen der Lederhaut durch andere Bakterien (Phlegmone). Der bei der akuten Stauungsdermatitis auftretende Ausschlag ähnelt dem der Wundrose, ist aber weniger glänzend und bildet breitere Ausläufer. Zudem bilden sich stärker ausgeprägte Ödeme, so dass sich die betroffenen Bereiche tiefer eindrücken lassen. Im Unterscheid zur Wundrose tritt die Stauungsdermatitis oft an beiden Beinen gleichzeitig auf. Ausschläge nach Insektenstichen entwickeln sich in der Regel deutlich schneller als ein Erysipel und gehen meist nicht mit Fieber oder anderen Allgemeinsymptomen einher. Begrenzte Phlegmone an anderen Körperteilen sind matter und dunkelrot und nehmen meist von einem Geschwür (Ulcus) oder einer Wunde ihren Ausgang.
Eine akute Kontaktdermatitis lässt sich im Unterschied zur Wundrose meist auf einen Auslöser zurückführen und zeigen ebenfalls keine Allgemeinsymptome. Stattdessen juckt der Ausschlag meist sehr stark. Auch eine Erythema migrans, der sich kreisförmig ausbreitende Ausschlag als erstes Stadium einer Borrelioseerkrankung, kann ähnlich aussehen wie eine Wundrose, ist aber schmerzlos und blasser gefärbt. Menschen, die mit Meerestieren, Schweinen oder Geflügel arbeiten, können außerdem am Schweinerotlauf (Erysipeloid) erkranken. Dabei handelt es sich um eine durch Tiere übertragene Infektionskrankheit (Zoonose), die durch das Bakterium Erysipelothrix rhusiopathiae ausgelöst wird. Die schmerzhaften Ausschläge treten meist an den Händen auf, sind blaurot gefärbt und breiten sich kreisförmig aus.
Therapie und Behandlung
Da es sich bei der Wundrose um eine bakterielle Infektionskrankheit handelt, erfolgt die Behandlung durch Antibiotika. Die verursachenden Streptokokken sind in der Regel empfindlich gegenüber Penicillin, das als Mittel der Wahl eingesetzt wird. Feuchte, antiseptische Verbände können zusätzlich Linderung verschaffen. Dabei ist wichtig, auf eine ausreichende Rückfettung der Haut zu achten, damit diese nicht austrocknet und sich weitere Hautrisse bilden, die wiederum den Eintritt von Krankheitserregern fördern. Generell sollten die Patienten das erkrankte Körperteil ruhigstellen und hochlagern, und bei einem Gesichtserysipel auf das Sprechen und feste Nahrung verzichten. Um Rückfälle zu verhindern, sollte außerdem unbedingt die Eintrittspforte des Erregers, meist an den Füßen oder der Nase, ermittelt und durch konsequente Hautpflege beseitigt werden.
Wundrose – Systemtherapie des akuten Erysipels
Nach wie vor bleibt das Antibiotikum Penicillin das Mittel der Wahl, solange die Infektion ausschließlich von beta-hämolysierenden Streptokokken verursacht wird. Bei einem unkomplizierten Erysipel am Unterschenkel ansonsten gesunder Erwachsener ist in der Regel die orale Therapie mit Phenoxymethylpenicillin (Penicillin V) dreimal am Tag für 7-14 Tage ausreichend. Da allerdings andere Erreger wie Staphylokokken häufig Penicillinasen, also Enzyme, die Penicilline abbauen, produzieren und somit gegen Penicillin resistent sind, sollte bei ungenügendem Ansprechen der Therapie auf penicillinasefeste Penicilline zurückgegriffen werden. Dazu zählen beispielsweise Flucloxacillin und die Kombination aus dem eigentlich penicillinasesensitiven Antibiotikum Amoxicillin und dem Penicillinase-Hemmstoff Clavulansäure. Helfen auch diese Wirkstoffe nicht, können Antibiotika aus einer anderen Substanzklasse zum Einsatz kommen wie Clindamycin oder das Aminoglykosidantibiotikum Netilmicin. Diese besitzen ein breiteres Wirkungsspektrum und können auch Gram-negative Erreger und unter Sauerstoffabschluss lebende, „gärende“ Bakterien (Anaerobier) abtöten. Gram-negative Bakterien haben im Unterschied zu den Gram-positiven Strepto- und Staphylokokken eine zusätzliche Schicht der Zellhülle, so dass manche Antibiotika wie Penicillin schlechter eindringen und wirken können. Bei einer Penicillinallergie können als Alternative Makrolidantibiotika wie Clarithromycin, Clindamycin und Chinolone wie Ciprofloxacin verwendet werden.
Um die Entstehung von Antibiotikaresistenzen zu verhindern, ist es wichtig, die Therapie grundsätzlich so lange durchzuführen, bis alle Erreger beseitigt sind. In der Regel erfolgt dies bei der Behandlung der Wundrose für 14 Tage, dabei mindestens 1-2 Tage über den Rückgang der klinischen Symptome hinaus. Bei einem stationären Krankenhausaufenthalt beginnt die Therapie oft durch intravenöse Antibiotikagabe, bis nach einigen Tagen auf eine orale Gabe umgestellt wird.
Wundrose – Therapie des chronisch-rezidivierenden Erysipels
Bei wiederholt auftretenden Fällen von Wundrose am gleichen Körperteil wird im ersten Schritt das akute Rezidiv mit hohen Dosen von Penicillin G behandelt. Daran schließt sich eine zwölfmonatige Antibiotikaprophylaxe an, die üblicherweise mit Phenoxymethylpenicillin (Penicillin V) mit einer oralen Dosis von 1g/Tag durchgeführt wird. Alternativ kann die intramuskuläre Gabe von Depotpenicillin G (Benzathinpenicillin) alle zwei bis drei Wochen erwogen werden. Diese Therapie kann über Jahre fortgesetzt werden, wenn nach dem versuchsweisen Absetzen des Antibiotikums erneut eine Wundrose auftritt. Ebenfalls können langfristig 250 mg Erythromycin pro Tag gegeben werden.
| Therapie der 1. Wahl | Penicillin V (3x/Tag über 14 Tage) | |
| Therapie des chronisch-rezidivierenden Erysipels | Akute Therapie mit Penicillin G | Antibiotikaprophylax mit Penicillin V (1g/Tag oral über 12 Monate) oder Depotpenicillin G |
| Penicillinallergie | Clarithromycin (2x/Tag) Clindamycin (3x/Tag) | |
| Beteiligung weiterer Bakterien | Penicillinasefeste Penicilline (Flucloxacillin, Kombination aus Amoxicillin und Clavulansäure) | Antibiotika mit breitem Wirkungsspektrum (Clindamycin, Netilmicin) |
Prävention und Vorbeugung
Da Verletzungen der Oberhaut eine Voraussetzung für die Entstehung der Wundrose sind, kann dieser durch konsequente Hautpflege der gefährdeten Stellen vor allem im Bereich der Füße und Zwischenzehenräumen vorgebeugt werden. Eine Pilzerkrankung der Zehenzwischenräume bedarf einer Behandlung mit entsprechenden Pilzzubereitungen. So lässt sich eine Störung der Hautbarriere in Form von kleinen Hautrissen verhindern, durch die ansonsten die bakteriellen Erreger in tiefere Hautschichten eindringen könnten.
Quellen und weiterführende Literatur
- Sunderkötter, K. Becker, Häufige bakterielle Infektionen der Haut- und Weichgewebe: Klinik, Diagnostik und Therapie. Journal of the German Society of Dermatology 2015, 13: 501.
- Bruun et al., Etiology of cellulitis and clinical prediction of streptococcal disease: a prospective study. Open Forum Infect. Dis. 2015, 3: ofv181.
- Bruun et al., Early response in cellulitis: a prospective study of dynamics and predictors. Clin. Infect. Dis. 2016, 63: 1034.