Zusammenfassung
Hämangiome (gutartige Tumoren der Blutgefäße) sind die häufigsten gutartigen Hauttumoren des Kindesalters. Hämangiome können bereits bei der Geburt vorhanden sein oder sich im Laufe des ersten Lebensjahres entwickeln. Bis zu 10% der Säuglinge entwickeln im ersten Lebensjahr ein Blutschwämmen. In der Regel sind die Tumoren ungefährlich, solange sie an Körperstellen auftreten, die die normale Entwicklung des Kindes nicht beeinträchtigen.
Auf einen Blick
+ Auftreten 4-10% der Säuglinge im ersten Lebensjahr betroffen, Mädchen häufiger als Jungen
+ Symptome dunkel-rötliche, erdbeer- oder himbeerartige Umfangsvermehrung der Haut, meist im Gesicht und am Hals
+ Einflussfaktoren Geburtsgewicht unter 1500g, Mehrlingsschwangerschaft, zunehmendes Alter der Mutter, Präeklampsie, Plazenta praevia
+ Ansteckungsgefahr keine
Einführung
Blutschwämmchen (medizinisch: Hämangiome = gutartiger Tumor der Blutgefäße) sind die häufigsten gutartigen Tumoren des Kindesalters. 4-10% der Säuglinge entwickeln im ersten Lebensjahr ein Blutschwämmchen, wobei Mädchen insgesamt häufiger betroffen sind als Jungen. Besonders häufig tritt die Erkrankung bei Frühgeborenen mit einem Geburtsgewicht unter 1000g auf, hier kommt es bei etwa 30% zur Ausprägung eines Hämangioms, bei einem Geburtsgewicht unter 1500g bei 15%. Weiterhin erhöhen Mehrlingsschwangerschaften, ein höheres Alter der Mutter, eine Plazenta praevia und eine Präeklampsie (Schwangerschaftsvergiftung) das Risiko für eine Entwicklung eines Hämangioms.
Generell kann unterschieden werden zwischen den so genannten kongenitalen (angeborenen) Hämangiomen, die bereits im Mutterleib ausgebildet werden, und den infantilen Hämangiomen (Säuglingshämangiom), die sich in den ersten Lebenswochen bis -monaten ausbilden.
Ursachen und Auslöser
Über die Ursachen der Hämangiomentstehung ist, obwohl sie relativ häufig vorkommen, nur wenig bekannt. Die bekannteste Entstehungstheorie vermutet, dass bereits in der Schwangerschaft fetales Plazentagewebe in das Blutgefäßsystem des ungeborenen Kindes gelangt und sich in einem Blutgefäß der Haut „verfängt“ (embolisiert). Diese Zellen beginnen dann nach der Geburt mit der Teilung und bilden so das Hämangiom. Eine andere Theorie vermutet, dass es durch eine genetische Veränderung von blutgefäßbildenden (Angioblasten) oder blutgefäßwandauskleidenden Zellen (Endothelzellen) zur Entstehung von Blutschwämmchen kommt. Auch eine Unterversorgung der Plazenta mit Sauerstoff während der Frühschwangerschaft scheint im Zusammenhang mit der Entstehung von Hämangiomen zu stehen.
Symptome und Krankheitsverlauf
Generell können Hämangiome eingeteilt werden in solche, die bereits bei der Geburt ausgebildet sind (kongenitale Hämangiome) und solche, die sich in den ersten Lebenswochen und -monaten ausbilden (Infantile Hämangiome).
Kongenitale Hämangiome
Etwa 30% der Hämangiome sind bereits zum Zeitpunkt der Geburt ausgebildet. Diese kongenitalen Hämangiome sind meist gut begrenzt und haben einen durchschnittlichen Durchmesser von fünf bis sechs Zentimetern. Sie lassen sich nach ihrem Wachstumsverhalten in zwei Typen unterscheiden: Den Rapidly involuting congenital hemangioma-(RICH)-Typ und den Non-involutig congenital hemangioma-(NICH)-Typ.
RICH-Hämangiom
Hierbei handelt es sich um einen seltenen und bereits im Mutterleib vollständig ausgebildeten gutartigen Tumor. Er erreicht seine maximale Größe bereits zum Ende des ersten Schwangerschaftsdrittels und beginnt sich häufig bereits vor der Geburt wieder zurückzubilden. Häufig ist die spontane Rückbildung ohne weitere Therapie bereits innerhalb des ersten, spätestens aber bis zum 14. Lebensjahr abgeschlossen.
NICH-Hämangiom
Bei diesem Typ handelt es sich ebenfalls um einen bereits im Mutterleib ausgebildeten gutartigen Tumor, der sich aber im Gegensatz zu anderen Hämangiomen nicht selbstständig zurückbildet, sondern mit dem Kind „mitwächst“. NICH-Hämangiome finden sich bevorzugt im Bereich des Unterkiefers, am Oberschenkel in Knie- und am Arm in Ellbogennähe. Oft sind die Umfangsvermehrungen von einem hellen Saum umgeben.
Infantile Hämangiome
Von dieser Variante der gutartigen Blutgefäßtumoren sind Mädchen deutlich häufiger als Jungen betroffen (etwa 2,5- 4x so häufig).
Der Krankheitsverlauf ist in der Regel relativ ähnlich: In manchen Fällen kann direkt bei der Geburt bereits eine unauffällige Hautveränderung in Form einer kleinen punktförmigen Rötung oder auch einer blassen Stelle vorhanden sein. Ausgehend von dieser „Vorläuferläsion“ entwickelt sich in den ersten Lebenswochen bis Lebensmonaten zunächst eine dunkel-rötliche Hautverfärbung und daraus das deutlich sichtbare Blutschwämmchen.
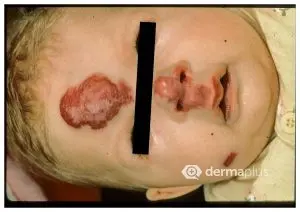
Das Wachstum der Umfangsvermehrung (=Proliferationsphase) verläuft innerhalb der ersten fünf Lebensmonate relativ schnell und ist in der Regel bis zum neunten Lebensmonat abgeschlossen. Nach einer kurzen „Ruhephase“ kommt es in der Regel ab dem 12. Lebensmonat zur spontanen Rückbildung (Remission) des Hämangioms. Bis zum vollständigen Verschwinden der Veränderung vergehen in der Regel mehrere Jahre – unter Umständen bis zum Ende der Pubertät. In der Phase der Rückbildung verlieren die Hämangiome ihre pralle Konsistenz. An der Oberfläche erscheinen graue oder weiße Flecken als erste Anzeichen der normalen Haut. In etwa 30-40% der Fälle bleiben Hautveränderungen wie Rötungen/Gefäßerweiterungen (Teleangiektasien), Narben oder Schwellungen zurück.
Etwa 3% aller infantilen Hämangiome wachsen nach dem neunten Lebensmonat noch weiter und werden dann als tiefe oder segmentale Hämangiome bezeichnet (s. unten).
Prinzipiell können Blutschwämmchen am ganzen Körper vorkommen. Aus bislang nicht erforschten Gründen treten sie jedoch meistens im Gesicht (40%) und am Hals (20%) auf. Die Veränderungen sind, solange sie nicht ulzerieren, nicht schmerzhaft.
Nach der Lokalisation, Symptomatik und klinischen Erscheinung können sowohl die kongenitalen als auch die infantilen Hämangiome weiter eingeteilt werden:
Einteilung nach Lokalisation und Symptomatik
Nach ihrer Lokalisation und der Symptomatik können Hämangiome grundsätzlich in vier Klassen eingeteilt werden:
- Lokalisiertes Hämangiom: Diese Form wächst von nur einem einzelnen Punkt ausgehend in einem zufälligen Hautareal.
- Segmentales Hämangiom: Diese Form wächst entlang so genannter embryonaler Entwicklungssegmente und verursacht häufiger als das lokalisierte Hämangiom Komplikationen wie Ulzerationen und gehen eher mit weiteren Fehlbildungen (s. unten) einher.
- Multifokales Hämangiom/Hämangiomatose: Von dieser Form spricht man, wenn mehr als zehn Hämangiome auftreten.
- Indeterminierte Hämangiome: In diese Gruppe fallen alle Formen, die sich nicht eindeutig einer der oberen Klassen zuordnen lassen.
Einteilung nach klinischer Form:
Je nachdem, wie tief in der Haut die Veränderung liegt, können Hämangiome überdies in drei klinische Formen eingeteilt werden:
- Oberflächliche (intrakutane) Hämangiome ohne subkutanen (in die Unterhaut reichenden) Anteil: Diese zeigen den typischen klinischen Verlauf mit Ausbildung einer rotgefärbten, körnig-gefurchten („erdbeerartigen“), über die Hautoberfläche ragenden Umfangsvermehrung mit gummi- oder schwammähnlicher Konsistenz
- Tiefe (subkutane) Hämangiome: Diese sitzen tief in der Unterhaut und sind charakterisiert durch eine Vorwölbung der (nicht verfärbten oder veränderten) Haut über einem in der Haut tastbaren prall-elastischen Knoten (man spricht hier vom „Eisberg-Phänomen“)
- Kombination aus oberflächlichen und subkutanen Hämangiomen mit Charaktereigenschaften beider Varianten
Komplikationen:
Die häufigste Komplikation im Rahmen des Auftretens von Hämangiomen ist die sehr schmerzhafte Ulzeration der Hautveränderung. Insbesondere schnellwachsende und segmentale Hämangiome mit Sitz im Bereich des Gesichts oder Perianalbereiches scheinen zur Ulzeration zu neigen. Erschwerend besteht nach einer Ulzeration eine erhöhte Gefahr für eine bakterielle Infektion und für Blutungen, die im Extremfalle so stark sein können, dass eine Bluttransfusion notwendig wird.
Hämangiome im Bereich des Auges können durch Beeinträchtigung der Sichtachse während der sensiblen Phase der Sehentwicklung zu einer Amblyopie führen.
[accordion title=““ open1st=“0″ openAll=“0″ style=““][accordion_item title=“derma.plus Expertenwissen: Amblyopie“]= Schwachsichtigkeit; beschreibt die funktionale Sehschwäche eines oder beider Augen aufgrund einer gestörten Entwicklung des Sehsystems während der frühen Kindheit. Auch bei optimaler Korrektur mittel Brille/Kontaktlinsen bleibt die Sehschärfe vermindert.[/accordion_item][/accordion]
Hämangiome im Bereich der Ohren können durch eine Beeinträchtigung des Gehörs indirekt zu einer Verzögerung der Sprachentwicklung führen. Im Bereich der Nase kann es neben einer Verengung der Atemwege zu einer Verformung der Nase kommen.
Potentiell lebensbedrohlich werden Hämangiome, die klassischerweise im Bereich des Kehlkopfes (= „subglottisch“, von außen nicht zu sehen) liegen und dort aufgrund ihres Wachstum zu einer Verengung der oberen Atemwege führen. Diese subglottischen Hämangiome treten in der Regel gemeinsam mit Veränderungen der Haut auf. Da sie einen diagnostischen und therapeutischen Notfall darstellen, sollte insbesondere bei Kindern, die Hämangiome der Haut aufweisen und ein hörbares Atemgeräusch (Stridor laryngealis) zeigen, sofort an die Möglichkeit eines subglottischen Hämangioms gedacht werden.
In der Regel befallen Hämangiome nur die Haut, in selteneren Fällen können aber auch andere Organe betroffen sein, was je nach Lage und Größe der Umfangsvermehrung zu lebensbedrohlichen Komplikationen führen kann. Generell steigt ab einer Anzahl von drei oder mehr Hämangiomen die Wahrscheinlichkeit für ein Vorliegen von weiteren Hämangiomen in anderen Organen. Insbesondere die Leber ist bevorzugter Sitz (dritthäufigste tumoröse Veränderung der Leber bei Kindern), aber auch Lunge, Magen-Darm-Trakt und Hirn können in seltenen Fällen betroffen sein.
Hämangiome der Leber sind meist angeboren und können bereits vor der Geburt während der Ultraschalluntersuchung gesehen werden. Sie können gleichzeitig mit Hämangiomen auf der Haut auftreten, es kann jedoch auch sein, dass keine sichtbaren Hautveränderungen vorliegen (dies ist insbesondere bei einem einzelnen Hämangiom der Leber meist der Fall). Begleitsymptome sind manchmal eine milde Anämie (Blutarmut, reduzierte Zahl roter Blutkörperchen) und Thrombozytopenie (reduzierte Zahl von Blutplättchen).
Größere oder klinisch auffallende Hämangiome der Leber sollten jedoch unverzüglich und konsequent therapiert werden.
Diffus verteilte Hämangiome in der Leber verursachen von allen Varianten der Erkrankung am häufigsten schwere Symptome und gehen mit einer erhöhten Sterblichkeit einher.
Sehr große oder in der Leber angesiedelte Hämangiome können überdies das Herz belasten, da es dauerhaft eine deutlich vergrößerte Blutmenge durch den Kreislauf pumpen muss. Durch diese dauerhafte Erhöhung des Herzzeitvolumens kann es zu einer Herzinsuffizienz kommen.
Diagnose und Differentialdiagnose
In der Regel kann die Diagnose eines Hämangioms anhand des äußeren Erscheinungsbildes und des typischen Krankheitsverlaufes gestellt werden. Dennoch wird in der Regel eine Ultraschalluntersuchung zu Hilfe genommen, um erstens Aussagen über die Ausdehnung des Hämangioms treffen und zweitens mögliche Differentialdiagnosen ausschließen zu können. In seltenen Fällen (sehr große Hämangiome im Kopf-Hals-Bereich, Hämangiome mit großem Anteil im Unterhautgewebe oder bei gleichzeitigem Auftreten weiterer Veränderungen wie Thrombozytopenien) kann eine Kernspintomographie (MRT) notwendig sein, um die Ausdehnung der Veränderung festzustellen und mögliche weitere Fehlbildungen auszuschließen.
Überdies sollte bei Hämangiomen mit einem Durchmesser von über 10cm mit Hilfe einer Blutuntersuchung der Gerinnungsstatus und die Zahl der Thrombozyten erfasst werden, um eine mögliche Blutungsneigung frühzeitig erkennen zu können.
In jedem Falle sollte das Wachstum eines Blutschwämmchens in regelmäßigen Abständen fotografisch festgehalten und seine Größe gemessen werden, um zuverlässige Aussagen über den Krankheitsverlauf treffen zu können.
Hämangiome können im Zusammenhang mit anderen Fehlbildungen auftreten, sodass auf das Vorkommen weiterer Symptome geachtet werden sollte. Am bedeutendsten (wenngleich insgesamt selten) sind hierbei das PHACE(S)-Syndrom und das PELVIS-/SACRAL-Syndrom.
[accordion title=““ open1st=“0″ openAll=“0″ style=““][accordion_item title=“derma.plus Expertenwissen: PHACES-Syndrom“]Beim PHACE(S)-Syndrom kann es zur Kombination verschiedener Fehbildungen kommen:
P osteriore Schädelgrube mit Hirnfehlbildungen
H ämangiome im Gesichtsbereich
A natomische Anomalie der Hirnarterien
C oarctatio aortae (Aortenisthmusstenose) und andere Herzfehler
E ye (Augen) Anomalien
Ein gleichzeitiges Auftreten all dieser Veränderungen ist selten.
[/accordion_item][/accordion]
[accordion title=““ open1st=“0″ openAll=“0″ style=““][accordion_item title=“derma.plus Expertenwissen: PELVIS-Syndrom“]Das PELVIS-Syndrom beschreibt das gemeinsame Auftreten von Hämangiomen im Bereich des Gesäßes (Perinealregion) und weiteren Anomalien:
P perineale Hämangiome
E externes Genitale mit Fehlbildungen
L ipo-Myelomeningozele (Fehlbildung des Wirbelkanals, durch die ein Abschnitt des Rückenmarks direkt unter der Haut zu liegen kommt)
V esiko-renale Fehlbildungen
I mperforatus ani (Analatresie)
S kin (Haut) Anhängsel (z.B. Hämorrhoiden) [/accordion_item][/accordion]
[accordion title=““ open1st=“0″ openAll=“0″ style=““][accordion_item title=“derma.plus Expertenwissen: SACRAL-Syndrom“]Unter dem Begriff SACRAL-Syndrom wird das kombinierte Auftreten von Spinalen Dysraphien (Sammelbegriff für angeborene kombinierte Fehlbildungen infolge einer defekten Rückenmarksanlage des Embryos), anogenitalen Fehlbildungen, Hautanomalien und Fehlbildungen des Harn- und Geschlechtsapparates (Urogenitaltrakt) mit Hämangiomen der Lumbosacralregion (unterer Rückenbereich) zusammengefasst.
[/accordion_item][/accordion]
Differentialdiagnostisch kommen verschiedene Erkrankungen in Frage:
- Granuloma pyogenicum (Lobuläres kapilläres Hämangiom): Gutartiger, rasch wachsender Tumor der Blutgefäße, der in jedem Alter, üblicherweise aber erst nach dem sechsten Lebensjahr und besonders häufig während der Schwangerschaft auftreten kann.
- Naevus flammeus: symptomlose, rötlich gefärbte Fehlbildung der Blutgefäße eines Hautbereichs ohne spontane Größenzunahme.
- Lymphangiom: Kissenartige, hautfarbene und meist unscharf begrenzte Umfangsvermehrung, besonders bei tiefliegenden Hämangiomen als Differentialdiagnose zu beachten
- Arteriovenöse Malformation (Fehlbildung): meist an den Fingern oder Zehen vorkommende, geschlängelte, bläulich-rote Gefäßvorwölbung.
Büschelartiges Hämangiom: mehrere kleine rote Knötchen, die sich langsam vergrößern, oft schmerzhaft sind und sich nicht spontan zurückbilden.
Therapie und Behandlung
Infantile Hämangiome
Die Wahl der Therapie ist von verschiedenen Faktoren abhängig zu machen: Neben dem klinischen Verlauf (der idealerweise unter Zuhilfenahme von Fotos und Protokollen dokumentiert wird), der Lokalisation, der Größe und dem Auftreten von Komplikationen ist insbesondere der Wunsch der Eltern häufig ausschlaggebend. In diesem Zusammenhang ist eine gute ärztliche Aufklärung über das Krankheitsbild und das insgesamt relativ geringe Komplikationsrisiko von großer Wichtigkeit.
Unkomplizierte Hämangiome außerhalb gefährdeter Körperbereiche sollten nach dem „Watch-and-wait“-Prinzip lediglich im Zeitverlauf beobachtet werden. Auch die angeborenen RICH-Hämangiome bilden sich in der Regel ohne weitere Maßnahmen problemlos selbstständig zurück und sollten lediglich regelmäßig beobachtet werden.
Bei einer sehr raschen Größenzunahme ist eine regelmäßige Wiedervorstellung beim Arzt angezeigt.
Notwendig und frühzeitig durchzuführen ist die Therapie generell bei potentiell lebensbedrohlichen oder funktionseinschränkenden Hämangiomen (z.B. am Auge), wenn eine permanente Entstellung zu befürchten ist oder wenn ein unvertretbares Risiko für Ulzerationen, Infektionen, Schmerzen oder psychosozialen Stress besteht. Dies ist in der Regel der Fall bei Hämangiomen mit schneller Wachstumstendenz oder solchen, die aufgrund ihrer Lage zu Komplikationen neigen (z.B. Gesicht, Kopf-Hals-Bereich, Perinealregion). Segmentierte Hämangiome im Gesicht sowie kongenitale Hämangiome vom NICH-Typ müssen ebenfalls tendenziell häufig behandelt werden.
Insgesamt sind Hämangiome bei knapp 40% der betroffenen Kinder behandlungswürdig. Wenn sich für eine Behandlung entschieden wurde, ist die Wahl der Therapieform wiederum abhängig von der Wachstumsphase, in der sich das Hämangiom befindet:
Kryotherapie und farbstoffgepulste Lasertherapie:
Kleine oberflächliche Hämangiome können bereits sehr frühzeitig mittels Kryotherapie oder eines gepulsten Farbstofflasers behandelt werden.
Bei der Kryotherapie wird der Hautbereich durch spezielle Pflaster lokal anästhesiert (betäubt) und anschließend das Blutschwämmchen mit einem Kältestift (-32°C) vereist. Die Eindringtiefe des Kältestiftes beträgt maximal 2mm, weshalb diese Therapie nur sehr frühzeitig eingesetzt werden kann.
Eine noch geringere Eindringtiefe weist die farbstoffgepulste Lasertherapie auf: Hier können nur Hämangiome mit einer maximalen Dicke von ca. 0,7mm erfolgreich behandelt werden. Bei beiden Therapievarianten kann es in seltenen Fällen zu Pigmentstörungen oder Narbenbildung im behandelten Bereich kommen. Diese sind jedoch in der Regel weniger auffallend als die, die im Rahmen der spontanen Rückbildung häufig zurückbleiben.
Propanolol:
Propanolol gehört zur Wirkstoffgruppe der ß-Blocker und wird in der Regel zur Behandlung von Herz-Kreislauferkrankungen eingesetzt. Durch Zufall wurde erkannt, dass Propanolol in niedrigen Dosierungen offensichtlich zu einem deutlichen Rückgang von Hämangiomen führt. Vor Therapiebeginn sollte hier in jedem Falle eine sorgfältige Untersuchung des Herzens erfolgen (EKG und Herzultraschall (Echokardiographie)). Im Verlauf der Therapie ist eine sorgfältige Beobachtung des Blutdrucks, des Blutzuckerspiegels und möglicher Nebenwirkungen (kalte Finger/Füße, Müdigkeit) wichtig. Das Medikament wird generell über zwei Tage mit allmählicher Dosissteigerung eingeschlichen und dann dreimal täglich nach den Mahlzeiten eingenommen. Die Dauer der Therapie dauert in der Regel sechs Monate.
Der Propanololtherapie wird heute in der Regel gegenüber den „alten Verfahren“ der Kortisontherapie und der interstitiellen Lasertherapie der Vorzug gegeben.
Kleinere ulzerierte Hämangiome können lokal mit antibiotikahaltigen Salben und dünnen Hydrokolloidverbänden behandelt werden. Bei größeren Ulzerationen kann eine orale Antibiotikatherapie in Kombination mit einer Laserbehandlung angezeigt sein. Außerdem sollte bei sehr schmerzhaften Veränderungen eine entsprechende Schmerztherapie notwendig werden.
Therapieempfehlungen der derma.plus Experten
Wichtigste Empfehlung meinerseits:
Bei kleinen, unkomplizierten Anglommen empfehle ich, die Spontanheilung abzuwarten.
Bei solchen Angiomen, die drohen, sich zu Komplikationen mit Entwicklungsstörungen auszuweiten, sollte immer die interdisziplinäre Zusammenarbeit und Abstimmung mit Kinderärzten gesucht werden, die in dieser speziellen Fragestellung ausreichend Erfahrung haben.
Quellen und weiterführende Literatur
- S. Vargas Cabrita et al: Antenatal diagnosis of congenital hepatic hemangioma: a case report
- T. S. Chen, L. F. Eichenfield, S. Fallon Friedlander: Infantile Hemangiomas: An Update on Pathogenesis and Therapy; Pediatrics, January 2013, VOLUME 131 / ISSUE 1
- Schupp CJ et al.: Propranolol therapy in 55 infants with infantile hemangi- oma: dosage, duration, adverse effects, and outcome Pediatr Dermatol. 2011 Nov-Dec;28(6):640-4
- AWMF: Leitlinie zu Hämangiomen im Säuglings- und Kleinkindalter v. 09/2009
- Teuber: Die Propranololtherapie in der Behandlung infantiler Hämangiome, 2012
- Haggstrom, A.N., Lammer, E.J., Schneider, R.A., Marcucio, R., Frieden, I.J. (2006). Patterns of infantile hemangiomas: new clues to hemangioma pathogenesis and embryonic facial development. Pediatrics 117, 698–703



