Zusammenfassung
Das Melasma ist eine Form der Hyperpigmentierung, die hauptsächlich bei Frauen im gebärfähigen Alter auftritt. Dabei bilden sich durch verstärkte Melaninproduktion braune bis braungraue Flecken auf der Haut, vor allem im Gesicht. Besonders häufig betroffen sind Schwangere oder Frauen, die hormonbasierte Verhütungsmittel („Antibabypille“) verwenden. Melasmen können sich spontan zurückbilden oder mit verschiedenen äußerlich anwendbaren Wirkstoffen therapiert werden.
Auf einen Blick
+ Auftreten vor allem bei Frauen im gebärfähigen Alter
+ Symptome hormonell bedingte Hyperpigmentierung, braune bis braungraue Flecken meist im Gesicht oder auf anderen dem Sonnenlicht ausgesetzten Hautbereichen
+ Einflussfaktoren Schwangerschaft, Verwendung von hormonbasierten Verhütungsmitteln, UV-Exposition, dunkler Hauttyp
+ Ansteckungsgefahr keine
+ Therapieempfehlung Melasma
Einführung
Das Melasma ist eine der häufigsten Pigmentstörungen und beschreibt eine erworbene, übermäßige Pigmentierung (Hyperpigmentierung) der dem Sonnenlicht ausgesetzten Haut. Dabei bilden sich großflächige, braun bis braun-graue Verfärbungen vor allem im Gesicht, hier v.a. der Stirn, manchmal aber auch auf anderen Körper teilen wie den Unterarmen.
Der Name Melasma leitet sich von „melas“ ab (griechisch für schwarz). Melasmen treten vorwiegend bei Frauen im gebärfähigen Alter auf, nur zehn Prozent der Betroffenen sind männlichen Geschlechts. Häufig entstehen Melasmen während einer Schwangerschaft oder bei der Verwendung von hormonbasierten Verhütungs mitteln wie der Antibabypille oder der Hormonspirale, worauf sich der deutsche Name Schwangerschaftsflecken oder Schwangerschaftsmaske (Chloasma) zurückführen lässt. Bis zu 90% aller Schwangeren entwickeln ein Melasma, was zusätzlich durch erhöhte UV-Exposition begünstigt wird. Nach vollendeter Schwangerschaft oder nach Absetzen der Hormonpräparate bilden sich viele Melasmen von alleine wieder zurück. Ist dies nicht der Fall und stellen die Verfärbungen eine subjektive Belastung dar, so können zur Behandlung verschiedene äußerlich anzuwendende Wirkstoffe in Form von Cremes, Lotionen und Peelings eingesetzt werden.
Ursachen und Auslöser
Melasmen entstehen durch die übermäßige Bildung des Pigments Melanin durch Melanin-bildende Zellen der Oberhaut (Epidermis). Diese sogenannten Melanozyten werden durch weibliche Geschlechtshormone wie Östrogen und Progesteron dazu stimuliert, übermäßig viel Melanin zu bilden. Meist entwickelt sich das Melasma während einer Schwangerschaft, weshalb man auch von „Schwangerschaftsflecken“ spricht. Aber auch unter der Einnahme von hormonellen Verhütungsmitteln, bei einer Hormonersatztherapie in den Wechseljahren oder unter der Verwendung von hormonabgebenden intrauterinen Verhütungsmethoden wie dem Levonorgestrel-Intrauterinpessar (Spirale) kann sich ein Melasma entwickeln, da sich im Körper ähnliche Hormonveränderungen abspielen wie in der Schwangerschaft. Zusätzlich können andere Faktoren wie UV-Strahlung, familiäre Veranlagung, Alter und bestimmte Medikamente eine Rolle spielen.
Melanin wird unter Sonneneinstrahlung vermehrt produziert, da es als Schutz vor der UV-Strahlung dient. Angeregt durch die UVB-Strahlung bilden Horn-bildende Zellen (Keratinozyten) in der Oberhaut Faktoren, die das Wachstum von Melanozyten und deren Melaninproduktion fördern. Bestimmte Kosmetika und phototoxische Medikamente wie Psoralen können ebenfalls ein Melasma auslösen oder verschlimmern. Verstärkt betroffen sind auch Patienten, die unter einer Hashimoto-Thyreoiditis (chronische, autoimmune Schilddrüsenerkrankung) leiden. Überdies kommt es bei einer Unterfunktion der Nebennierenrinde (Morbus Addison) ebenfallszu Hyperpigmentierungen, da bei dieser Erkrankung vor allem unter Stressbedingungen vermehrt das Melanozyten-stimulierende Hormon (MSH) produziert wird. Daraus resultiert eine in der Regel generalisierte Hyperpigmentierung der Haut des gesamten Körpers, die der Krankheit auch den Beinamen „Bronzehautkrankheit“ eingetragen hat.
Zusätzlich scheint es eine Verbindung zwischen dem Auftreten von Melasmen und einer lichtabhängigen Hautalterung (Photoaging) zu geben. Wird die Haut durch zu hohe UV-Einstrahlung geschädigt, kann eine solare Elastose auftreten, bei der es zu einer Ansammlung abnorm elastischen Gewebes in der Lederhaut (Dermis) kommt. Dies ist auch bei 83-93% der Melasmapatienten zu beobachten. In den betroffenen Hautbereichen findet sich außerdem eine höhere Anzahl an Mastzellen, einer bestimmten Art von Immunzellen. Diese produzieren als Reaktion auf UV-Strahlung Histamin, das die Melaninproduktion weiter verstärken kann. Außerdem schwächen von Mastzellen produzierte Faktoren die Basalmembran, die die Oberhaut von der Lederhaut trennt. Eine gestörte Basalmembran führt dazu, dass die Melanin-produzierenden Zellen von der Oberhaut in die darunterliegende Lederhaut einwandern können, was die Prognose für die Behandlung des Melasmas verschlechtert. Auch werden in betroffenen Regionen oft mehr neue Blutgefäße gebildet als in gesunder Haut, was ebenfalls durch die Mastzellen angeregt wird. Damit spielen diese eine Schlüsselrolle bei der UV-Licht-bedingten Alterung der Haut, die die Entstehung von Melasmen begünstigt.
Symptome und Krankheitsverlauf
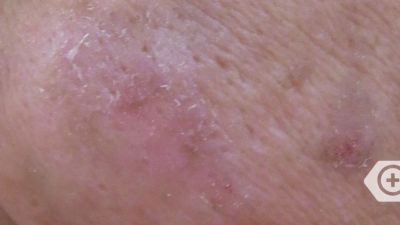
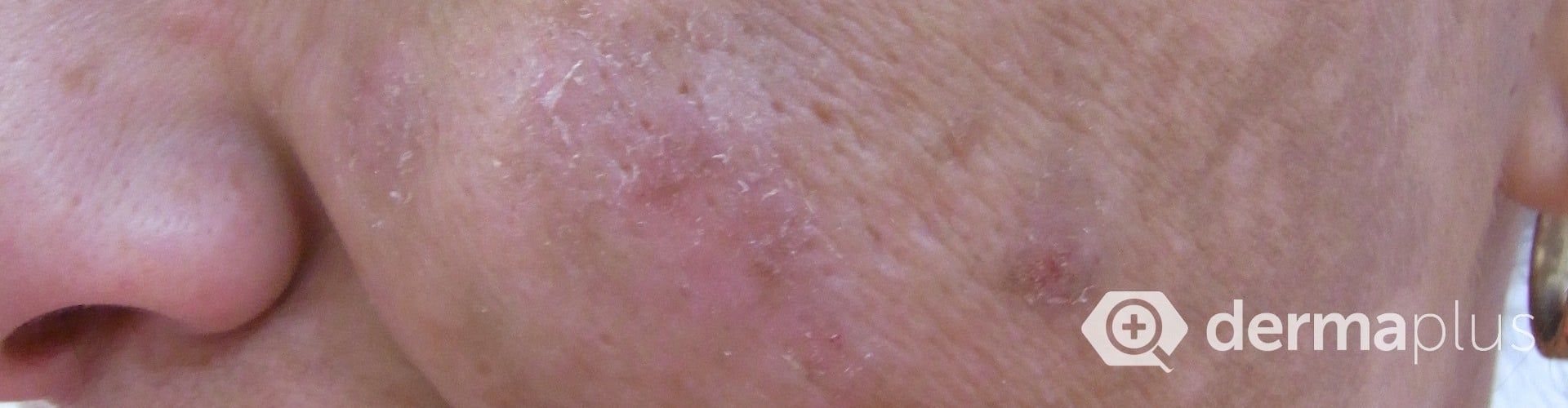
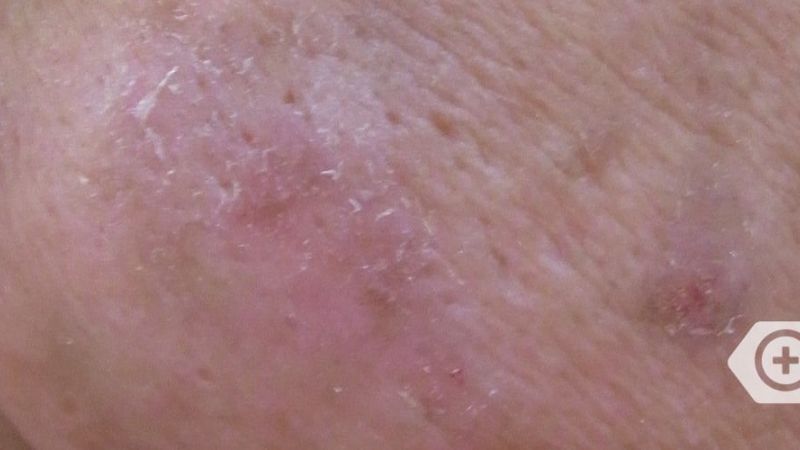
Melasmen zeigen sich als scharf abgegrenzte, unregelmäßig geformte, nicht schuppende, braune bis braun-graue Flecken, die meist symmetrisch im Gesicht, besonders auf den Wangen, dem Nasenrücken, der Stirn und der Unterlippe auftreten.

Allerdings können auch andere der Sonne ausgesetzte Körperteile wie die Unterarme betroffen sein. Obwohl das Melasma bei allen Volksgruppen auftritt, sind Menschen mit dunklerer Hautfarbe häufiger betroffen.
Je nachdem in welcher Hautschicht das Melanin nachweisbar ist, teilt man Melasmen in drei Arten ein.
Das epidermale Melasma betrifft die oberste Hautschicht, die Epidermis. Die Flecken sind dann braun und deutlich abgegrenzt. Das dermale Melasma betrifft tiefere Schichten in der Lederhaut (Dermis). Charakteristisch ist eine eher graue Färbung der Flecken. Bei der Melasma-Mischform erzeugt eine Kombination aus epidermalem und dermalem Melasma eine braungraue Färbung.
Die Einteilung in die drei Arten ist für die Prognose bedeutsam, da sich die dermale und die Mischform aufgrund der tieferen Lage der Pigmente schlechter behandeln lassen. Melasmen sind ungefährlich und schmerzfrei und verblassen oft von alleine, sobald die auslösenden Faktoren (z. B. Schwangerschaft oder Hormonpräparate) fehlen. Geschieht dies jedoch nicht, können die Flecken für die Patienten eine psychische Belastung darstellen und deren Lebensqualität mindern.
Diagnose und Differentialdiagnose
Das Melasma wird in erster Linie klinisch diagnostiziert, d.h. durch eine eingehende Untersuchung durch den Hautarzt. Eine Betrachtung mit der Wood-Lampe kann zeigen, ob sich das Melanin in der Oberhaut, der Lederhaut oder in beiden Hautschichten befindet, was für die Prognose der Krankheit wichtig ist. Der Arzt bestimmt die Größe der Flecken und die Intensität ihrer Färbung und kann daraus den Schweregrad der Erkrankung ermitteln.
Von anderen Pigmentstörungen wie einer durch Medikamente induzierten Hyperpigmentierung und dem Erythema dyschromicum perstans, einer seltenen, erworbenen Dermatitis, deren grau-braune Verfärbungen als Folge einer Entzündungsreaktion entstehen, lässt sich das Melasma durch die Lage und Färbung der Flecken abgrenzen. Hyperpigmentierungen, die aufgrund von Medikamenten oder dem Erythema dyschromicum perstans entstehen, weisen statt einer bräunlichen eher eine schiefergraue Färbung auf und erstrecken sich auch auf andere, nicht unbedingt sonnenexponierte Bereiche des Gesichts. Im Gegensatz zu Altersflecken, den Lentigines kann sich das Melasma nach der Geburt bzw. dem Sinken des Östrogenspiegels von alleine wieder zurückbilden.
In seltenen Fällen kann eine Hautbiopsie durchgeführt werden, um histologische Veränderungen in der Hautstruktur zu untersuchen. Histologische Merkmale sind u.a. ein Auftreten von solarer Elastose, eine gestörte Basalmembran, verstärkte Blutgefäßbildung in der Lederhaut und eine erhöhte Anzahl an Mastzellen.
Therapie und Behandlung
Eine Depigmentierung der betroffenen Hautareale wird in erster Linie durch die Verwendung von Wirkstoffen erreicht, die entweder das Wachstum der Melanozyten oder die Melaninproduktion hemmen, oder den Abbau von Melanozyten begünstigen. In erster Linie werden topische (äußerlich angewendete) Wirkstoffe in Kombination mit Sonnenschutz eingesetzt. In zweiter Linie kommen chemische Peelings beispielsweise mit Fruchtsäuren zum Einsatz. Schlagen diese Therapieoptionen nicht an, können nach sorgfältiger Kosten-Nutzen-Abwägung verschiedene Laser- und Lichttherapieverfahren zum Einsatz kommen. Bei allen Behandlungsoptionen ist ein konsequenter Sonnenschutz notwendig, um eine erneute Pigmentproduktion zu verhindern.
Melasma – Topische Therapien
Das Schlüsselenzym der Melaninproduktion ist die Tyrosinase. Dieses Enzym kann durch verschiedene Wirkstoffe gehemmt werden. Andere Substanzen beeinflussen das Wachstum und die Stabilität der Melanozyten. Sinnvoll ist die Kombination mit einem effektiven Sonnenschutz gegen UVA- und UVB-Strahlung mit einem Schutzfaktor >30. Geeignet sind Sonnencremes auf mineralischer Basis, bei denen sich mineralische Mikropigmente auf die Haut legen und dort die UV-Strahlen wie ein Spiegel reflektieren. Gegen UVB-Strahlen wirkt beispielsweise Titandioxid, gegen UVA-Strahlen Zinkoxid. Da Sonnenlicht für die Bildung von Vitamin D in der Haut notwendig ist, empfiehlt sich eventuell dessen orale Einnahme, um einem möglichen Vitamin D Mangel vorzubeugen.
Insgesamt ist zu bedenken, dass die Therapien die Ursachen für die Hyperpigmentierung in der Regel nicht beseitigen, so dass Rückfälle häufig sind.
Monotherapie mit Hydrochinon
Hydrochinon wird seit mehr als 50 Jahren zur Therapie von Hyperpigmentierungen eingesetzt und ist immer noch das Mittel der Wahl zur Therapie des Melasmas. Es kann alleine oder in Kombination mit anderen Wirkstoffen in einer Creme verwendet werden. Hydrochinon hat eine ähnliche Struktur wie ein Vorläufer des Melanins und hemmt die Melaninsynthese, in dem es sich statt dieser Vorstufe an die Tyrosinase heftet. Dadurch ist das Enzym blockiert und kann kein Melanin mehr herstellen. Gleichzeitig schädigt Hydrochinon die Zellhülle der Melanozyten, so dass diese absterben. Erste Erfolge zeigen sich nach fünf bis sieben Wochen der Anwendung, diese sollte aber über mindestens drei Monate fortgeführt werden.
Als Nebenwirkung können Hautrötungen und Brennen auftreten, vor allem bei Wirkstoffkonzentrationen von >5%. Außerdem wird diskutiert, dass Hydrochinon eine dauerhafte Depigmentierung und eine vor allem bei dunklen Hauttypen auftretende Ochronose hervorrufen kann. Bei der Ochronose lagern sich Zwischenprodukte der Melaninsynthese, die aufgrund der fehlenden Tyrosinaseaktivität nicht verbraucht werden können, in die Haut ein, was zu bläulich-schwarzen Flecken führt.
Alternative Wirkstoffe
Kojisäure, die von den Pilzen Aspergillus oryzae und verschiedenen Penicillium-Arten produziert wird, wird in verschiedenen Kosmetika mit hautbleichender Wirkung eingesetzt, die vor allem im asiatischen Raum beliebt sind. Sie kann bei einer Unverträglichkeit von Hydrochinon als Alternative dazu dienen, aber auch mit Hydrochinon kombiniert werden. In seltenen Fällen kann es allerdings bei der Verwendung von Kojisäure zu kontaktallergischen Reaktionen kommen.
Azelainsäure stammt aus dem Pilz Pitryosporum ovale und schädigt überaktive Melanozyten, während es so gut wie keinen Effekt auf normal pigmentierte Haut aufweist. Es kann deshalb ebenfalls als Alternative zu Hydrochinon verwendet werden.
Ascorbinsäure (Vitamin C), hat eine antioxidative Wirkung und hemmt die Tyrosinase. Wie Hydrochinon ist es relativ instabil und verliert an der Luft durch Oxidation seine Wirkung. Bräunlich verfärbte Zubereitung müssen deshalb verworfen werden. Als Monotherapie zeigt Ascorbinsäure kaum einen Effekt, aber sie kann mit anderen Substanzen wie der entzündungshemmenden Glycyrrhizinsäure aus Lakritzextrakt kombiniert werden und bietet dann den Vorteil, kaum Nebenwirkungen zu haben.
Rucinol hemmt ebenfalls die Melaninproduktion und zeigte bei zweimal täglicher Anwendung einer 0,1%igen Creme für 8 Wochen in einer klinischen Studie gute Wirk samkeit.
Die pflanzlichen Hydrochinonderivate Arbutin und Deoxyarbutin aus Blau- und Moosbeeren (Cranberry) finden sich in nicht verschreibungspflichtigen Präparaten, können aber bei zu hohen Konzentrationen zur Hyperpigmentierung führen.
Weitere Substanzen wie Dionsäure, Linolensäure und Methimazol werden auf ihre Eignung als Bleichmittel untersucht, doch klinische Studien zu Wirkung und Nebenwirkungen stehen meist noch aus.
Kombinationstherapie
Die effizienteste Methode zur Behandlung von Melasmen ist die Kombination von bleichenden Wirkstoffen aus drei Substanzklassen: Dabei wird Hydrochinon mit einem Retinoid (strukturell verwandt zu Vitamin A) und einem Kortikosteroid kombiniert. Eine der ersten verwendeten Formulierung war die Klingman- oder Willis-Formulierung mit 5% Hydrochinon, 0,1% Tretoin und 0,1% Dexamethason.
Entzündungshemmende Kortikosteroide wie Dexamethason und Hydrokortison hemmen das Wachstum von Melanozyten und können alleine bereits eine milde Depigmentierung hervorrufen. Besonders effizient scheinen dabei fluorinierte Steroide wie Fluocinolon zu sein. In der Kombinations therapie verhindern Kortikosteroide außerdem Entzündungsreaktionen auf die anderen beiden Wirkstoffe. Dies ist wichtig, da Entzündungen wiederum sogenannte Postinflammatorische Hyperpigmentierungen (PIH) auslösen können.
Das Retinoid Tretoin hemmt die Tyrosinase und damit die Melaninentstehung. Es kann ebenfalls als alleiniger Wirkstoff eingesetzt werden, ist dann aber nicht so effektiv wie Hydrochinon. Für eine längere Anwendung wird das künstliche Retinoid Adapalen als Alternative diskutiert, da es besser verträglich ist als Tretoin.
Eine heute bevorzugte Dreifachkombination enthält 4% Hydrochinon, 0,05% Tretoin und 0,01% Fluocinolinacetonid. In einer Studie führte diese Kombination bei gleichzeitig konsequent angewendetem Sonnenschutz bei 77% der Patienten zu einem Verschwinden der braunen Flecken.
Eine Kombination aus nur zwei Wirkstoffen erreichte dies nur bei 47% der Patienten. Eine Wirkung sieht man nach vier bis acht Wochen, als Nebenwirkungen können Hautreizungen, Hautrötungen und ein leichtes Abschälen der Haut auftreten. Die Formulierung kann für 24 Wochen bedenkenlos angewendet werden und auch nach sechs Monaten lässt sich keine Ausdünnung der Haut (Atrophie) feststellen.
Chemische Peelings
Wenn die bleichende Wirkung der oben genannten Substanzen nicht ausreicht, können chemische Peelings eingesetzt werden, die die obere Hautschicht abschälen, woraufhin sich diese innerhalb von einigen Tagen erneuert. Peelings helfen deshalb hauptsächlich bei der epidermalen Form des Melasmas. Eingesetzt werden Fruchtsäuren wie Glycolsäure und Salizyl säure, Milchsäure oder Trichloressigsäure (TCA) sowie das in der Dreifachkombina tions therapie enthaltende Vitamin A-Verwandte Tretinoin.
Als Nebenwirkung kann es bei der Verwendung von hochprozentig eingesetzten Substanzen vor allem bei dunkelhäutigen Menschen zu einer Postinflammatorischen Hyperpigmentierung kommen. Peelings werden am besten begleitend zu einer Dreifachkombinationstherapie durchgeführt.
Melasma – Systemische Therapien
Verschiedene Substanzen können systemisch für die Behandlung von Melasmen eingesetzt werden. Dabei handelt es sich meist um Antiaging-Wirkstoffe, die die Hautalterung verlangsamen sollen. Hierzu zählen beispielsweise Antioxidanzien wie Ascorbinsäure.
Tranexamsäure ist ein Medikament, das zur Therapie und Prophylaxe von Blutungen eingesetzt wird. Zur Behandlung des Melasmas kann es sowohl äußerlich angewendet als auch als Tablette eingenommen werden. Der Wirkmechanismus ist noch unklar, doch es kommt unter der Einnahme zu einer verringerten Gefäßneubildung in der Haut, sowie einer reduzierten Anzahl an Mastzellen und einem verringerten Grad der Pigmentierung in der Oberhaut. In Kombination mit Licht- oder Lasertherapie zeigte die Einnahme von 500-750 mg Tranexamsäure pro Tag in klinischen Studien gute Ergebnisse ohne nennenswerte Nebenwirkungen.
Melasma – Laser- und Lichttherapie
Verschiedene Verfahren mit Gepulstem Licht (IPL-Blitzlampe) oder Lasern (gütegeschalteter (q-switched) Nd:YAG-Laser, fraktionierter Erbium-Laser) können unterstützend eingesetzt werden, wenn topische Therapien keine ausreichende Wirkung zeigen. Sie müssen über einen längeren Zeitraum regelmäßig (einmal im Monat) durchgeführt werden. Der Einsatz von Laser- und Lichtbehandlung sollte mit Bedacht erfolgen, da er vor allem bei dunkelhäutigen Menschen eine postinflammatorische Hyperpigmentierung auslösen kann. Auch sind Rückfälle nach dem Behandlungsende häufig.
Prävention und Vorbeugung
Um die Stimulation der Pigmentbildung zu vermeiden, sollte die Haut konsequent vor Sonnenlicht geschützt werden. Neben dem Aufenthalt im Schatten und der richtigen Kleidung sollte ein Sonnenschutzmittel mit hohem Lichtschutzfaktor (>30) und breitem Wirkungs spektrum (UVA, UVB) aufgetragen werden. Bei der Einnahme von hormonhaltigen Präparaten wie der Antibabypille sollte gegebenenfalls über eine Alternative nachgedacht werden.
Therapieempfehlungen der derma.plus Experten
Die nachfolgende Tabelle zeigt die von mir empfohlenen Behandlungsoptionen als Übersicht.
| Topische Wirkstoffe | Monotherapie mit Hydrochinon (4%) | |
|---|---|---|
| Erstlinientherapie | Dreifachkombination (4%Hydrochinon, 0,05% Tretoin, 0,01% Fluocinolinacetonid) | |
| Alternative Wirkstoffe: Azelain-, Koji-, Ascorbin-, Linolen-, Dionsäure, Arbutin, Lakritzextrakt, Rucinol, Methimazol | ||
| Zweitlinientherapie | Chemische Peelings + topische Wirkstoffe | |
| Weitere Therapien | Systemische Behandlung | Vitamin C, Tranexamsäure (500-750 mg) |
| Laser-/ Lichtbehandlung | Blitzlampe, gütegeschalteter Nd:YAG-Laser, fraktionierter Erbium-Laser |
Quellen und weiterführende Literatur
- Shankar K, Godse K, Aurangabadkar S, et al. Evidence-Based Treatment for Melasma: Expert Opinion and a Review. Dermatol Ther. 2014;4(2):165-186. doi:10.1007/s13555-014-0064-z.
- Locci-Molina N, Wang A, Kroumpouzos G. Melasma Improving Spontaneously upon Switching from a Combined Oral Contraceptive to a Hormone-releasing Intrauterine Device: A Report of Four Cases. Acta Derm Venereol.2015;95(5):624-625; PMID: 25394784.
- Kwon, S.-H.; Hwang, Y.-J.; Lee, S.-K.; Park, K.-C. Heterogeneous Pathology of Melasma and Its Clinical Implications. Int. J. Mol. Sci. 2016, 17, 824.
- Rodrigues, M., Pandya, A.G. Melasma: clinical diagnosis and management options. Australas J Dermatol. 2015;56:151–163.
Letzte Aktualisierung: 26.10.2016